Возбудитель
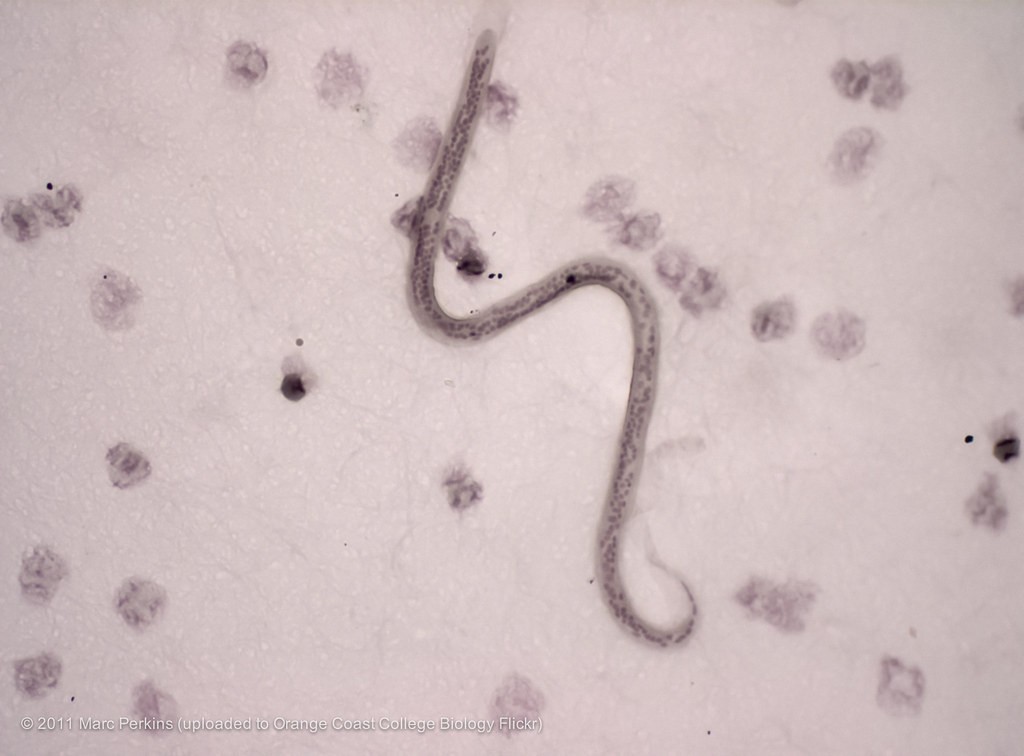
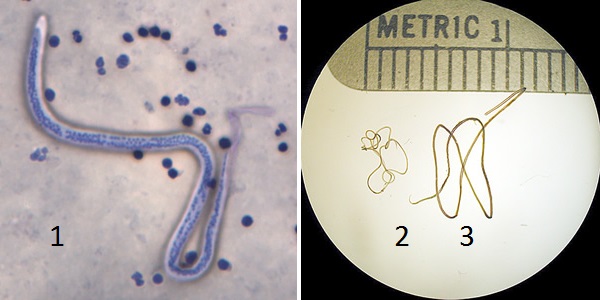
Причина вухерериоза нематода нитчатка Банкрофта (Wuchereria bancrofti), относящаяся к филяриям. Паразит имеет белое нитевидное тело. К хвостовому и головному отделу оно сужается. Самка в длину составляет до 100 мм, в ширину до 0,3 мм. Тело самца 40 мм длиной и около 0,1 мм шириной.
Личинки имеют защитную оболочку своеобразный прозрачный чехлик. Их длина примерно равна 0,2 мм.
Жизненный цикл
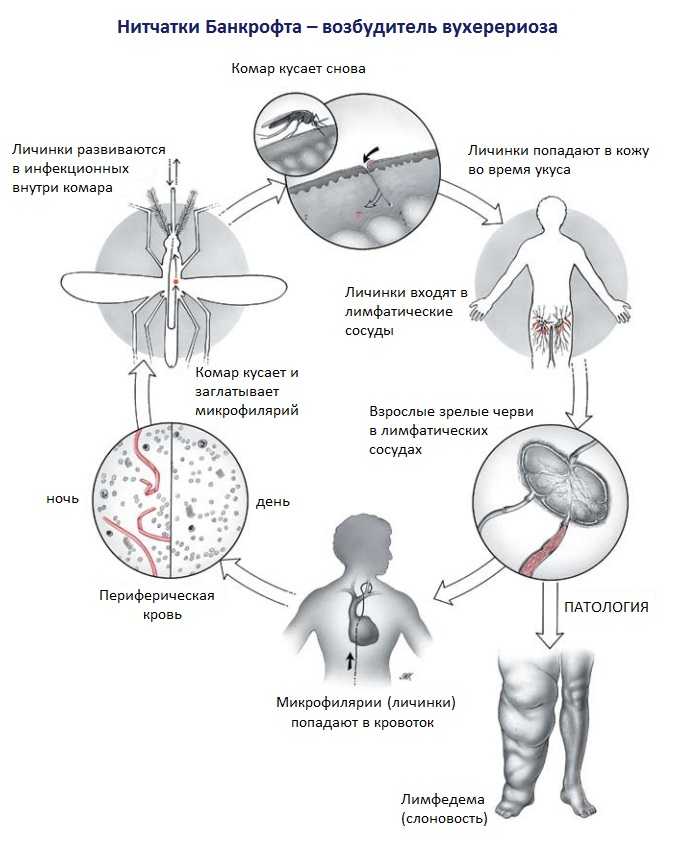
Цикл развития включает двух хозяев:
- Промежуточный комар.
- Окончательный человек.
Личинка становится инвазионной в полости рта комара. Она попадает туда, когда насекомое прокалывает кожный покров зараженного человека. Если этот комар снова укусит кого-то из людей, личинка проникнет в кровоток и окажется в лимфатических сосудах. В зрелую особь паразит превращается через 318 месяцев. Самец и самка находятся рядом, формируя клубок.
В лимфатической системе рождаются живые личинки (микрофилярии). Днем они скапливаются в крупных сосудах, в то время как ночью перемещаются в периферические. Таким образом, они становятся доступными для комаров, активность у которых повышена именно в этот период.
Личинка развивается до инвазионной стадии при температуре 30?C и уровне влажности от 70 до 100%. Микрофилярии жизнеспособны на протяжении всей жизни комара. В теле человека взрослые особи могут прожить до 17 лет, поэтому заболевание развивается постепенно и долго.
Патогенез (что происходит) во время Вухерериоза (слоновой болезни)
Источником вухерериоза является больной человек или паразитоноситель, источником бругиоза человек и некоторые обезьяны. Непосредственными переносчиками инфекции являются комары.
Возбудитель вухерериоза Wuchereria bancrofti передается многими видами комаров, наиболее часто Culex fatigans, С. pipiens, Aedes polynesiensis. Развитие микрофилярий в комарах продолжается 8-35 дней в зависимости от температуры внешней среды. При укусе комара инвазионные формы микрофилярий попадают в кожу, активно внедряются в кровеносное русло и током крови заносятся в ткани. Превращение микрофилярий в половозрелые формы происходит спустя 3-18 месяцев после попадания их в организм человека.
В основе патогенеза вухерериоза лежат токсико-аллергические реакции, механическое воздействие гельминтов на лимфатическую систему и вторичная бактериальная инфекция. Как и многие другие гельминтозы, вухерериоз в некоторых случаях может не давать выраженной клинической картины. Иногда нет вообще никаких клинических проявлений инвазии. Бессимптомный вухерериоз имеют место в тех случаях, когда паразиты не закупоривают лимфатические сосуды и не вызывают воспалительных изменений в окружающих тканях. Больные с такими формами инфекции выявляются случайно при обнаружении у них микрофилярий в периферической крови.
Вухерерии в лимфатических сосудах, в том числе и в грудном протоке, сплетаются между собой в клубки, которые вызывают замедление лимфотока и лимфостаз. Паразиты вызывают воспалительное уплотнение стенок лимфатических сосудов, что, в конечном счете, ведет к закупорке сосудов в результате стеноза или тромбоза. Тромбированные лимфатические сосуды часто разрываются.
Из-за длительных лимфангитов и лимфаденитов в различных частях тела может развиться слоновость (элефантиаз).
Измененный эндотелий лимфатических сосудов, очаги некрозов в лимфатических узлах и окружающих тканях являются благоприятными местами для развития кокковой инфекции с образованием абсцессов. В результате жизнедеятельности паразитов и, особенно при распаде их образуются вещества, которые ведут к сенсибилизации организма с местными и общими аллергическими реакциями эозинофилией, кожными высыпаниями и др.

Симптомы Вухерериоза (слоновой болезни)
Бессимптомный инкубационный период длится 3-18 месяцев.
Аллергические проявления могут развиться примерно через 3 месяца после инфицирования. Микрофилярии выявляются в крови не ранее чем через 9 месяцев. Заболевание начинается с различных аллергических проявлений. На коже, особенно на руках, появляются болезненные элементы типа экссудативной эритемы, увеличиваются лимфатические узлы в паховых областях, на шее и в подмышечных впадинах, часто возникают болезненные лимфангиты, фуникулит, орхоэпидидимит, синовит с исходом в фиброзный анкилоз, у женщин мастит. При длительном рецидивирующем течении фуникулита и орхоэпидидимита возникает гидроцеле.
Характерна лихорадка, нередко развиваются бронхиальная астма и бронхопневмония. Через 2-7 лет после заражения болезнь вступает во вторую стадию, которая характеризуется в основном поражениями кожных и глубоких лимфатических сосудов с развитием варикозного расширения, нарушением лимфотока, разрывами этих сосудов. Появляются болезненные лимфангиты с регионарным лимфаденитом. В это время в течение нескольких дней у больного отмечаются выраженные явления общей интоксикации на фоне высокой температуры тела и сильных головных болей. Часто наблюдается рвота, иногда развивается делириозное состояние. Приступ обычно заканчивается обильным потоотделением. В результате разрывов лимфатических сосудов наблюдается истечение лимфы и уменьшение интенсивности лимфаденита.
Фазы относительного благополучия периодически сменяются очередными обострениями болезни. На месте лимфангитов остаются плотные тяжи, пораженные лимфатические узлы также подвергаются фиброзному уплотнению. Характерным является увеличение паховых и бедренных лимфатических узлов Начальное припухание лимфатических узлов боли не вызывает, однако при последующем развитии лимфангитов появляются сильные боли в узлах. Поражение может быть одно- или двусторонним, размеры узлов от небольших до 5-7 см в диаметре. Часто параллельно развиваются так называемый лимфоскротум (хилезное пропитывание tunica vaginalis) и хилурия.
Лимфоскротум клинически проявляется увеличением мошонки. При ощупывании кожи мошонки легко определяются расширенные лимфатические сосуды. При разрывах этих сосудов вытекает большое количество быстро коагулирующейся лимфы. Истечение лимфы из поврежденных сосудов может продолжаться несколько часов.
В странах Северной Африки, Индии и Китае у больных вухерериозом часто встречается хилурия или лимфурия. Больной замечает, что моча приобрела молочно-белый оттенок. В некоторых случаях моча становится розовой или даже красной, иногда она бывает белой утром и красной вечером или наоборот. Присутствие в моче крови наряду с лимфой объясняется, очевидно, разрывами мелких кровеносных расширенных лимфатических сосудов. Микрофилярии выявляются в моче только в ночное время. Иногда этому предшествуют небольшие боли над лобком или в паховых областях. Характерной является задержка мочи вследствие коагуляции лимфы и образования хлопьев в мочевых путях. При лимфурии в моче имеются примесь лимфы, белок в значительном количестве, возможна примесь крови, но нет следов жира. В осадке мочи обнаруживаются лимфоциты.
Тела погибших филярий обычно бесследно рассасываются или кальцинируются. Однако в некоторых случаях погибшие паразиты являются причиной развития абсцессов, которые приводят к тяжелым осложнениям, таким как эмпиема, перитонит, гнойное воспаление гениталий.

В связи с повреждением стенок лимфатических сосудов при вухерериозе микробы могут попадать в окружающие ткани и в кровь, что может привести к развитию сепсиса. В крови таких больных часто обнаруживается гемолитический стрептококк.
Третья (обструктивная) стадия болезни характеризуется слоновостью. В 95% случаев развивается слоновость нижних конечностей, несколько реже верхних конечностей, половых органов, отдельных участков туловища и очень редко лица. Клинически слоновость проявляется быстро прогрессирующим лимфангитом с присоединением дерматита, целлюлита в сочетании с лихорадкой, которая в некоторых случаях может служить основным симптомом заболевания и является следствием присоединения бактериальной инфекции.
Кожа со временем покрывается бородавчатыми и папилломатозными разрастаниями, появляются участки экземоподобного изменения кожи, незаживающие язвы. Ноги могут достигать огромных размеров, они приобретают вид бесформенных глыб с толстыми поперечными складками пораженной кожи. Вес мошонки обычно составляет 4-9 кг, а в отдельных случаях до 20 кг, описан случай, когда вес мошонки у больного достиг 102 кг. В случае слоновости лица чаще поражается верхнее веко.
Симптомы
На первой стадии вухерериоз часто протекает бессимптомно. Интенсивность клинических проявлений зависит от возраста больного, количества паразитических особей в организме, состояния иммунитета.
Инкубационный период вухерериоза составляет 318 месяцев. Именно за это время микрофилярия дорастает до половозрелой особи.
У жителей энедемичных районов симптомы менее интенсивны, поскольку они выработали иммунитет к данному возбудителю.
Вухерериоз бывает хронической (развивается спустя 1015 лет после инфицирования) и острой формы. В первом случае возникают следующие клинические признаки:
- стойкие отеки в местах поражения (слоновость);
- водянка оболочки яичка (у мужчин);
- хилурия (присутствие лимфы в моче ее цвет становится молочно-белым);
- диарея с примесями лимфы;
- снижение веса.
Острая форма сопровождается такими признаками:
- аллергические реакции (возникают вследствие отравления организма человека продуктами обмена гельминтов);
- лимфаденит (воспаление лимфатических узлов);
- лимфангит (воспаление лимфатических сосудов);
- лихорадка;
- слабость;
- увеличение размеров лимфатических узлов;
- ухудшение общего самочувствия.
При неадекватном лечении или его полном отсутствии вухерериоз переходит в хроническую форму.
Цикл развития
Заражение вухерериозом происходит при укусе человека комарами родов Culex, Anopheles, Aedes или Mansonia. Вухерерия биогельминт, в цикле ее развития присутствуют окончательный и промежуточный хозяева. Окончательный (дефинитивный) хозяин человек, промежуточные комары родов Culex, Anopheles, Aedes или Mansonia.
В момент укуса человека комаром инвазионные личинки (микрофилярии), находящиеся в его ротовых органах, разрывают оболочку хоботка, попадают на кожу и активно внедряются в нее. С током крови они мигрируют в лимфатическую систему, где растут, линяют, а через 3-18 месяцев становятся половозрелыми самцами и самками. Самец и самка располагаются вместе, образуя общий клубок.
Вухерерии являются живородящими. Половозрелые гельминты локализуются в периферических лимфатических сосудах и узлах, где самки рождают живых личинок второй стадии (микрофилярии), покрытых чехликом. Личинки мигрируют из лимфатической системы в кровеносные сосуды. Днем они находятся в крупных кровеносных сосудах (сонная артерия, аорта) и сосудах внутренних органов. Ночью личинки мигрируют в периферические кровеносные сосуды, и поэтому их называют Microfilaria nocturna (микрофилярии ночные). Суточная миграция личинок связана с ночной активностью комаров (переносчиков возбудителя вухерериоза).
При укусе больного человека самками комаров микрофилярии попадают в пищеварительный тракт насекомого, сбрасывают чехлик, проникают через стенку желудка в полость тела и грудные мышцы. В мышцах личинки дважды линяют, становятся инвазионными личинками четвертой стадии и проникают в ротовой аппарат комара. Продолжительность цикла развития личинок в комаре зависит от температуры и влажности окружающей среды и колеблется от 8 до 35 дней. Оптимальными условиями для развития инвазионных личинок являются температура 29-30 С и влажность 70-100%. В теле комара личинки сохраняют жизнеспособность в течение всей жизни.
Продолжительность жизни взрослых гельминтов в организме человека около 17 лет. Микрофилярии сохраняют жизнеспособность в кровеносном русле около 70 дней.
Эпидемиология
Наивысший уровень заражения сохраняется в регионах, где преобладает субтропический и тропический климат. Широкое распространение вухерериоз получил в Центральной и Западной Африке, государствах Азии, Америки (Центральной и Южной). Высокая частота случаев заболевания зафиксирована на островах Индийского и Тихого океана.
Вухерериоз преобладает в городских условиях, что объясняется большим скоплением людей, загрязненными водными резервуарами, несоблюдением санитарно-гигиенического контроля. Такие условия благоприятны для размножения комаров переносчиков инфекции.
Эпидемиология вухерериоза
Эндемичные очаги вухерериоза встречаются в странах с тропическим и субтропическим климатом. Вухерериоз распространен в Западной и Центральной Африке, Юго-Восточной Азии (Индия, Малайзия, Китай, Япония и др.), Южной и Центральной Америке (Гватемала, Панама, Венесуэла, Бразилия и др.), на островах Тихого и Индийского океанов. В Западном полушарии ареал вухерериоза ограничен 30 с. ш. и 30 ю. ш., а в Восточном полушарии 41 с. ш. и 28 ю. ш.
В развивающихся странах Азии и Африки, где осуществляется строительство городов и поселков, зараженность вухерериозом повышается.
Источником распространения заболевания являются зараженные люди. Переносчиком возбудителя в городских условиях чаще всего бывают комары рода Culex. В сельской местности в Африке, Южной Америке и некоторых странах Азии вухерериоз переносят преимущественно комары рода Anopheles, а на островах Тихого океана рода Aedes. Заражение человека происходит вследствие проникновения инвазионных личинок при укусе комара.
Пути заражения
Инфицирование осуществляется во время укусов комаров (промежуточные хозяева), которые относятся к родам Aedes, Mansonia, Anopheles либо Culex. Постоянным хозяином для нематоды является человек.
Диагностика
Врач устанавливает диагноз, исходя из общей клинической картины, а также по результатам анализа крови, где обнаруживаются микрофилярии. Забор осуществляется ночью, когда личинки находятся в периферических сосудах.
На последней стадии заболевания концентрация микрофилярий в крови небольшая, поэтому в качестве метода диагностики используют другой анализ. Берут 1 мл венозной крови и добавляют ее в раствор формалина 2% (9 мл). В течение 5 минут полученная смесь центрифугируется, после чего ее осадок рассматривается под микроскопом.
В случае хилурии микрофилярий можно обнаружить в моче. Существуют также иммунологические тесты и исследования с применением ПЦР.
Диагностика вухерериоза
При подозрении на вухерериоз обязательна консультация инфекциониста, паразитолога с последующей госпитализацией больного в инфекционную больницу. В случае формирования элефантизма необходим осмотр хирурга. Данные физикального осмотра зависят от стадии заболевания. В острую фазу на первое место выходят симптомы токсико-аллергической реакции, а в хроническую последствия лимфостаза.
Объективно при пальпации определяется обычно одностороннее увеличение паховых лимфоузлов. Узлы болезненны. На нижних конечностях отмечается наличие варикозно расширенных лимфатических сосудов. В месте их разрыва имеются раны с подтеканием лимфы. В стадию формирования элефантизма нижние конечности, преимущественно голени и стопы, огромных размеров, на кожном покрове множество бородавок, трофических язв. Мошонка, половой член, большие половые губы значительно увеличены, отечны. Молочные железы могут опускаться ниже пояса.
В диагностике используются следующие клинико-лабораторные методы:
- Клинические и биохимические исследования. В общем анализе крови при обострении характерно наличие эозинофилии, возможны признаки воспаления; при прогрессировании белковой недостаточности отмечается снижение уровня общего белка и фракций. В анализе мочи определяется хилурия.
- Обнаружение возбудителя. Для непосредственного выявления паразита исследуют мазки или препараты толстой капли крови. При микроскопии определяются микрофилярии. Кровь для таких исследований необходимо брать ночью либо днем при проведении провокационного теста с приемом диэтилкарбамазина.
- Определение инфекционных маркеров. Для обнаружения специфических антигенов используют экспресс-тесты ИФА, метод быстрой иммунохроматографии. Титр антител определяют с помощью ИФА, НРИФ. Идентификацию ДНК нематоды производят методом ПЦР.
- Ультразвуковое исследование. Выполняется УЗИ лимфоузлов, органов мошонки, лимфатических сосудов конечностей. Важным сонографическим признаком вухерериоза служит обнаружение движущихся микрофилярий и взрослых паразитов в лимфатических структурах.
Дифференциальная диагностика должна осуществляться с бактериальными лимфангитами, а также с причинами развития узловатого лимфангита, такими как споротрихоз и лейшманиоз. Следует учитывать, что серологические методы диагностики могут давать перекрестные реакции с антигенами Strongyloides stercoralis. Легочную эозинофилию необходимо отличать от туберкулеза. Хронические формы вухерериоза важно разграничить с заболеваниями, способными вызвать лимфостаз (наследственные патологии лимфатических сосудов, хроническая сердечная недостаточность, варикозная болезнь нижних конечностей).
Осложнения
Чаще всего осложнением вухерериоза выступает лимфедема (слоновость), что связано с поражением лимфатической системы. В некоторых случаях мочеточники закупориваются коагулянтами, нарушается работа конечностей (особенно ног). Снижение иммунитета создает благоприятную среду для присоединения вторичной инфекции.
Течение заболевания длительное. Нередко оно приводит к утрате работоспособности. Летальный исход часто связан с присоединением вторичной инфекции.
Осложнения после вухерериоза
Самым частым осложнением является присоединение инфекции в месте разрыва лимфатического сосуда с формированием лимфангитов, тромбофлебитов, гангрены, сепсиса. Кроме того, лимфа является жидкостью, богатой белком. При постоянной потере за счет повреждения сосудов развивается прогрессирующая белковая недостаточность, пациенты теряют вес, возникает кахексия.
За счет обтурации мочевыводящих путей сгустками крови и лимфы нередко отмечается острая задержка мочи. Вокруг тел погибших нематод во внутренних органах человека возникают зоны асептического воспаления. Инфицирование подобных структур приводит к развитию абсцессов. При самостоятельном вскрытии образованных гнойников в серозные полости формируются эмпиема плевры, перитонит, гнойный артрит. Прорыв лимфы в просвет внутренних органов ведет к хилурии, хилезному асциту, диарее.

Лечение
Препаратом выбора является диэтилкарбамазин (DEC), который может устранить микрофилярий из крови, а также убивать взрослых червей при дозе 6 мг/кг один раз в полгода или раз в год. Лучших результатов удается добиться, если применять его совместно с ивермектином.
Но так как диэтилкарбамазин не продается официально во многих странах и является дорогостоящим средством, то в качестве альтернативы применяется альбендазол вместе с ивермектином.
Также имеется положительный опыт в лечении вухериоза при помощи антиботиков, активных в отношении бактерий рода Wolbachia, например, доксициклин. Он сначала стерилизует взрослых червей (лишает способности размножаться), а затем убивает.
Если консервативное лечение не помогает, рекомендовано хирургическое вмешательство.
Лечение вухерериоза
Всех зараженных необходимо госпитализировать и изолировать. Лечение направлено на уничтожение, как личинок, так и взрослых особей. Основным препаратом является диэтилкарбамазин. Он принимается внутрь по 6-7 мг/кг/сут. 14 дней или по схеме с постепенным увеличением дозы. Продукты распада нематод могут вызывать аллергические реакции, поэтому препарат назначают совместно с антигистаминными средствами и глюкокортикостероидами. По показаниям проводится симптоматическое лечение (прием жаропонижающих препаратов, вскрытие и дренирование абсцессов).
При использовании диэтилкарбамазина часто наблюдаются побочные реакции в виде кожного зуда, лимфаденопатии, гепато- и спленомегалии. Кроме того, при сопутствующем онхоцеркозе может развиться необратимое поражение глаз. С целью уменьшения нежелательных эффектов разработаны альтернативные схемы с добавлением или изолированным применением альбендазола и ивермектина. Проявления хронической стадии вухерериоза данными медикаментами не излечиваются. Препараты назначают с целью предотвращения дальнейшего прогрессирования процесса. Улучшению качества жизни способствует хирургическая коррекция лимфостаза, а также ношение бандажей.

Профилактика
Профилактические мероприятия основаны на своевременном обследовании и дегельминтизации. Особенно эти меры актуальны после посещения стран с высоким уровнем заболеваемости. В эндемичных регионах необходимо вести усиленную борьбу с переносчиками вухерериоза.
Прогноз и профилактика
При вовремя распознанном заболевании и своевременно начатой терапии прогноз благоприятный. Летальные случаи чаще всего связаны с развитием инфекционных осложнений. Мероприятия неспецифической защиты направлены на уничтожение мест выплода комаров, изоляцию и лечение больных. В эндемичных по вухерериозу странах необходимо использовать антимоскитные сетки, репелленты.

 portal-c.ru
portal-c.ru